آنسفالی (Anencephaly) یا آنانسفالی – تشکیل نشدن مغز نوزاد به عنوان نوعی مشکل مادرزادی در نظر گرفته می شود. هنگامی که رشد جمجمه، مغز و پوست سر نوزاد در رحم رخ نمی دهد، این ضایعه ایجاد خواهد شد. نوزادان متولد شده با این عارضه بعد از چند ساعت یا چند روز بعد از تولد از بین می روند. با مصرف دوز اسید فولیک قبل و حین بارداری که توصیه شده است، می توان خطر تولد نوزاد با چنین عارضه ای را کاهش داد و به حداقل رساند.
در مورد میزان شیوع این عارضه می توان گفت که از هر 5000 تا 10000 نوزاد، یک نوزاد به این عارضه مبتلا است و با آن به دنیا می آید. این عارضه در نوزادان دختر بیش از پسران به چشم می خورد. اغلب بارداری هایی که جنین مبتلا به آنسفالی را در بر دارند، به سقط یا مرده زایی منجر می شود.
افرادی که فرزندی دیگر با NTD دارند، احتمال تولد فرزند مبتلا به آنسفالی در آنها بیشتر است. این مقاله به همین موضوع پرداخته و مطالبی در حیطه تاریخچه، معرفی، علل، علائم، نحوه تشخیص، خطرات و چگونگی درمان و همچنین پیشگیری از این بیماری را به مخاطبان خود ارائه داده است. با این مقاله همراه شوید و آن را تا انتها مطالعه کنید.
تاریخچه بیماری چیست؟
شناخته شدن بیماری آنسفالی برای اولین بار مربوط به قرن شانزدهم بوده است. در سال 1989 فردی به نام Aubrey Milunsky به همراه همکاران خود مشاهده کرد که موارد نقص لوله عصبی در افرادی که مصرف مکمل اسید فولیک را طی مدت زمان بارداری خود مورد توجه قرار داده اند، کاهش پیدا کرده است.
در سال 1992 شخصی به نام ترسا با این بیماری به دنیا آمد و والدین وی از این موضوع آگاه بودند که فرزندشان از بین خواهد رفت.
بیماری آنانسفالی (آنسفالی) چیست؟
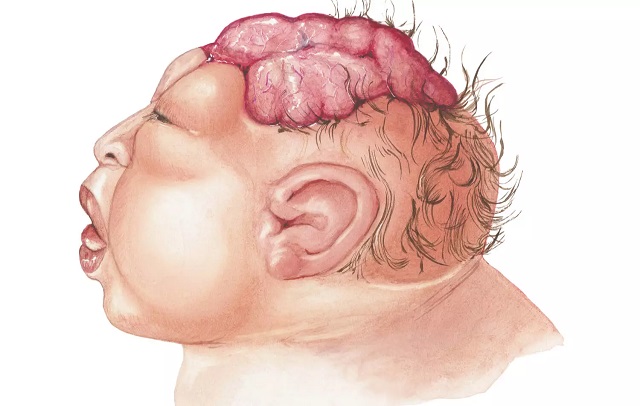
آنسفالی را می توان یک نقص مادرزادی جدی در نظر گرفت که در آن تولد نوزاد بدون بخش هایی از جمجمه و مغز خواهد بود. این بیماری، نوعی نادر از نقص لوله عصبی است که می تواند از هر 4600 نوزاد، یک نفر را مبتلا کند. راهی وجود ندارد که از طریق آن بتوان آنسفالی را درمان کرد. اکثر نوزادان متولد شده با این عارضه، پیش از تولد یا کمی بعد از آن از بین می روند. درصد اندکی از این بیماران به زندگی ادامه می دهند و به دوران کودکی خواهند رسید.
تشکیل شدن مغز و ستون فقرات جنین در دوران بارداری آغاز می شود و تشکیل لوله عصبی 28 تا 32 روز بعد از لقاح خواهد بود. با بسته نشدن بخشی از لوله عصبی به طور کامل، سوراخی در این لوله ایجاد می شود. این سوراخ گاهی اوقات باز می ماند و گاهی استخوان یا پوست آن را پوشش خواهد داد. محل قرارگیری این سوراخ در آنانسفالی در جمجمه است.
آنسفالی یا تشکیل نشدن مغز نوزاد چگونه رخ می دهد؟
بیماری آنانسفالی یا بی مخ زایی که گاهی آن را «جمجمه باز» نیز می نامند، هنگامی رخ می دهد که بسته شدن بخش بالایی لوله عصبی طی رشد کودک به طور کامل انجام نشود. لوله عصبی، قطعه ای صاف از بافت بوده که رشد آن به شکل لوله است و تشکیل دهنده مغز و نخاع خواهد بود. رشد مغز و جمجمه بدون لوله بسته اتفاق نخواهد افتاد.
مانند کلیه نقایص لوله عصبی، بروز این عارضه در هفته های سوم و چهارم بارداری خواهد بود. ادامه شکل گیری و رشد بقیه بدن نوزاد (بر خلاف مغز) با پیشرفت بارداری صورت می گیرد.
دلایل بروز بیماری آنانسفالی می تواند شامل چه مواردی باشد؟
دلایل بروز بیماری آنانسفالی یا اختلال مغزی
این بیماری، عارضه ای پیچیده است که احتمال دارد وقوع آن در اثر تعامل چندین عامل ژنتیکی و محیطی باشد. شناسایی برخی از این عوامل انجام شده است؛ اما بسیاری از آنها هنوز ناشناخته هستند. ده ها ژن موجود است که تغییرات آنها می تواند تاثیر قابل توجهی بر خطر ابتلا به این نوع نقش لوله عصبی داشته باشد.
MTHFR مهم ترین این ژن ها هستند. این ژن قابلیت ساخت پروتئینی را دارد که در پردازش فولات نقش دارد که به آن ویتامین B9 نیز گفته می شود. فولات، ویتامینی است که بررسی نقش کمبود آن در به وجود آمدن نقص لوله عصبی انجام شده است. تغییر در ژن MTHFR با کاهش فولاتی که در دسترس است، می تواند زمینه ساز بروز نقص لوله عصبی بشود.
تغییرات در ژن های دیگری که به پردازش فولات مربوط هستند و همچنین ژن هایی که در رشد لوله عصبی دخالت دارند، به عنوان عوامل خطر بالقوه برای آنسفالی در نظر گرفته و بررسی شده اند. این در حالی است که به نظر نمی رسد که هیچ ژنی به تنهایی بتواند در ایجاد این بیماری نقش مهمی داشته باشد.
محققان همچنین به بررسی عوامل محیطی که ممکن است منجر به بیماری آنانسفالی شود، پرداخته اند. کمبود فولات نقش مهمی در این زمینه دارد. مطالعات نشان دهنده این است زنانی که مصرف مکمل های دارای اسید فولیک (شکل مصنوعی فولات) را پیش از بارداری و در اوایل آن مورد توجه قرار می دهند، به میزان قابل توجهی کمتر از سایرین با نقص لوله عصبی مانند آنسفالی مواجه می شوند.
عوامل خطر احتمالی مادر برای تولد نوزاد مبتلا به آنسفالی
دیگر عوامل خطر احتمالی مادر برای تولد نوزادی که به آنسفالی مبتلا می شود، عبارت است از:
- چاقی بیش از حد مادر باردار
- دیابت بارداری کنترل نشده
- استفاده از برخی از داروهای ضد تشنج، میگرن و اختلال دوقطبی در دوره بارداری می تواند زمینه ساز نقص لوله عصبی شود که عبارت است از: فنی توئین، والپروئیک اسید و کاربامازپین.
- دریافت نکردن اسید فولیک در دوره بارداری به میزان کافی
- قرارگیری در معرض گرمای زیاد (تب بالای مادر) مانند ابتلا به بیماری هایی که با تب همراه هستند یا استفاده از سونا یا جکوزی در اوایل دوره بارداری (زمانی که بسته شدن لوله عصبی جنین در حال انجام است)، در این دسته قرار می گیرند.
- مصرف مواد افیونی در دو ماه اول دوره بارداری؛ این مواد افیونی که شکل دارویی آنها نیز وجود دارد، عبارت است از: اکسی کدون، مورفین، متادون، کدئین، مپریدین، هیدروکدون، ترامادول، پروپوکسیفن، بوتورفانول، هیدرومورفون، فنتانیل، هروئین، نالبوفین، بوپرنورفین، نالبوفین و دیفنوکسیلات.
با این حال هنوز مشخص نشده است این عوامل چگونه می توانند تاثیر خود را بر خطر آنسفالی بگذارند.
علائم بیماری آنسفالی چه مواردی را در بر می گیرد؟

علائم بیماری آنسفالی یا عدم تشکیل مغز نوزاد
بیماری آنانسفالی یا تشکیل نشدن مغز نوزاد طوری است که ظاهر کودکان و نوزادان کاملا آن را نشان می دهد؛ علت این است که بخش های بزرگی از مغز در این گونه افراد تشکیل نشده است. از بین رفتن استخوان های جمجمه در این نوزادان یا رشد بسیار ضعیف آنها در این گونه از کودکان اتفاق افتاده است. در این بیماری، تعداد بسیار زیادی از عملکردهای مغز با اختلال مواجه شده اند و تاثیر قابل توجهی بر رفتارهای حسی و حرکتی کودک گذاشته اند. در ادامه برخی از علائم دیگر آنسفالی ارائه خواهد شد:
- شکاف کام: شکل نگرفتن مناسب استخوان های سقف دهان در جنین منجر به شکاف کام می شود که در آن لب بالایی به بینی نوزاد متصل شده است.
- نقص مادرزادی قلب: برخی از نوزادان متولد شده با بیماری آنانسفالی، نقص قلبی نیز دارند و به طور معمول ایست قلبی موجب از بین رفتن آنها می شود.
برای جلوگیری از ایجاد این گونه بیماری ها، تحت کنترل پزشکی با تجربه بودن، اهمیت دارد. از این روی، دکتر با من می تواند خدمات پزشکی که مورد نیاز مراجعه کنندگان است را به آنها ارائه دهد که شامل مشاوره پزشکی با متخصصان مرتبط در زمینه های مختلف می شود. یعنی این مجموعه برقراری ارتباط بین پزشکان و مراجعه کنندگان را از طریق ارائه مواردی مانند مشخصات و نحوه دسترسی به هر متخصص و پزشک ساده تر می کند.
تشخیص بیماری آنسفالی چگونه امکان پذیر است؟

تشخیص بیماری آنانسفالی
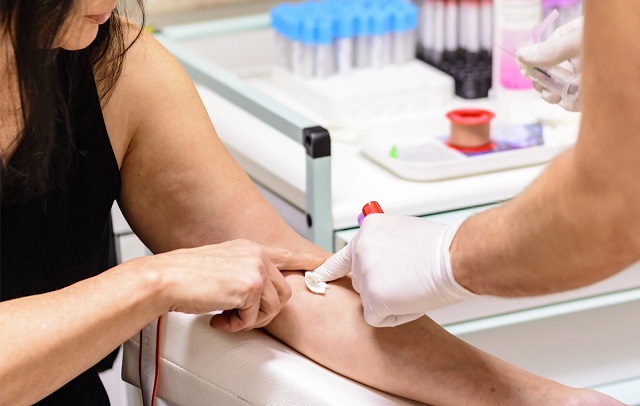
در دوره بارداری، ممکن است پزشک به تجویز آزمایش هایی بپردازد و علائم نشان دهنده نقص لوله عصبی را جستجو کند. همچنین متخصص اطفال می تواند تشخیص این عارضه را بر اساس ظاهر نوزاد و در بدو تولد وی انجام دهد. آزمایش های پیش از تولد برای آنسفالی یا تشکیل نشدن مغز نوزاد شامل موارد زیر هستند.
غربالگری چهار نشانگر
این آزمایش خون به بررسی نقص لوله عصبی و اختلالات ژنتیکی می پردازد. با گرفتن نمونه ای از خون فرد توسط مسئول آزمایش و ارسال آن برای آزمایش انجام می شود. سنجش آلفا فتوپروتئین یکی از آزمایش های انجام شده در غربالگری چهار نشانگر است. تست AFP تشخیص سطوح بالاتر از حد معمول این پروتئین را انجام می دهد. تولید AFP به وسیله کبد نوزاد انجام می شود و در صورت وجود آنانسفالی یا تشکیل نشدن مغز نوزاد، نشت سطوح بالایی از آن به خون مادر صورت می گیرد.
سونوگرافی
تولید تصاویری از جنین متولد نشده از طریق دستگاه سونوگرافی انجام می شود که در آن از امواج صوتی استفاده می کنند. متخصص مربوطه از سونوگرافی استفاده کرده و جمجمه، ستون فقرات و مغز نوزاد را بررسی می کند.
تصویربرداری تشدید مغناطیسی (MRI)
ممکن است متخصص مربوطه، تجویز MRI را انجام می دهد تا جزئیات بیشتری از مغز و ستون فقرات مشاهده شود. MRI آهنرباهایی بسیار قوی را به کار می گیرد که تصاویری از بافت ها و استخوان ها را تولید کند.
آمنیوسنتز
پزشک با فرو کردن سوزنی نازک در کیسه آمنیوتیک (حباب پر از مایع پیرامون جنین در رحم) به خارج کردن مقداری مایع می پردازد. آزمایشگاه به بررسی مایع آمنیوسنتز برای سطوح بالای AFP و آنزیم استیل کولین استراز می پردازد. پیدا کردن هر کدام از این موارد می تواند معنای نقص لوله عصبی جنین را بدهد.
دکتر با من توانسته است مجموعه ای از اطلاعات بهترین پزشکان و متخصصان را تهیه کند. به این ترتیب افراد می توانند از موقعیت مکانی، تخصص، مشخصات، نحوه دسترسی، شماره تلفن تماس و موارد دیگر مربوط به هر متخصص اطلاع پیدا کنند و با در نظر گرفتن نوع نیاز خود به انتخاب متخصص مرتبط بپردازند. به عنوان مثال افرادی که به دنبال سایت دکتر متخصص مغز و اعصاب کودکان در زمینه این گونه از بیماری ها و همچنین بیماری های دیگر هستند، می توانند به وب سایت این مجموعه مراجعه کنند و از خدمات آن بهره مند شوند.
پیشگیری از بیماری آنانسفالی چگونه ممکن خواهد بود؟
این بیماری درمانی ندارد و در صورت تولد نوزادی با این عارضه، پزشکان توانایی پیشنهاد هیچ توصیه ای به پدر و مادر نوزاد را نخواهند داشت. با توجه به این موضوع پزشکان تنها چند توصیه دارند که والدین نوزاد بتوانند اوقاتی بهتر را با فرزند خود سپری کنند. به همین علت پیشگیری از بروز این عارضه بسیار مهم است. پزشکان راه های زیر را توصیه می کنند تا از این بیماری جلوگیری شود:
- مصرف حداقل 400 میکروگرم اسید فولیک پیش از بارداری و حین آن
- در صورت تصمیم برای بارداری، مواد افیونی مصرف نکنید.
- خودداری از رفتن به سونا و جکوزی در صورت باردار بودن
- جدی گرفتن کنترل تب در دوره بارداری
- نگهداری وزن در حد مناسب قبل از بارداری
- صحبت در مورد بهترین راه برای مدیریت دیابت (در صورت ابتلا به دیابت) در دوره بارداری با پزشک مربوطه
خطرات بیماری تشکیل نشدن مغز نوزاد چیست؟

خطرات بیماری آنانسفالی یا عدم تشکیل مغز نوزاد
دکتر متخصص مغز و اعصاب مشهور در تهران و شهرهای دیگر که در این زمینه آگاه و باتجربه هستند و همچنین سایر متخصصان توانایی درمان آنسفالی را نخواهند داشت. اغلب نوزادان متولد شده با این عارضه بعد از چند ساعت یا چند روز از زمان تولد از بین می روند. سقط جنین آنانسفالی نیز قبل از تولد بسیار انجام می شود و امری رایج است.
آیا بیماری آنانسفالی یا تشکیل نشدن مغز نوزاد قابل درمان است؟
سوالی که هم اکنون مطرح می شود، این است که آیا آنسفالی قابل درمان است یا خیر؟
درست است که جلوگیری از آنسفالی ممکن نیست، اما کاهش احتمال تولد فرزند مبتلا به این بیماری امکان پذیر است. رعایت موارد زیر برای کاهش خطرات لازم است.
دریافت مقدار بسیار زیاد اسید فولیک
مصرف 400 میکروگرم اسید فولیک در طول روز توصیه می شود؛ حتی اگر تصمیم ندارید باردار شوید. نقص لوله عصبی در ماه اول بارداری به وجود می آید؛ در نتیجه ضروری است که آغاز مصرف اسید فولیک پیش از برنامه ریزی برای باردار شدن اجرا شود. در صورت داشتن کودک مبتلا به NTD با پزشک به مشورت در مورد مصرف بیشتر از 400 میکروگرم اسید فولیک بپردازید.
خودداری از مصرف برخی داروها
داروهای کنترل کننده تشنج و درمان کننده میگرن و اختلال دو قطبی، می توانند NTD را به وجود آورند. قبل از بارداری باید در مورد داروهای مصرفی با پزشک مربوطه به صحبت و مشورت پرداخت. همچنین در صورتی که احتمال می دهید باردار باشید، از مصرف مواد افیونی اجتناب کنید.
دوری از سونا و جکوزی
برای جلوگیری از بالا نرفتن بیش از حد دمای بدن اگر احتمال بارداری را می دهید، از سونا و جکوزی استفاده نکنید. در صورت داشتن تب در دوره بارداری در مورد استفاده از استامینوفن (به منظور کاهش یافتن دمای بدن) با پزشک و بهترین دکتر مغز و اعصاب صحبت کنید.
مدیریت سلامتی
در صورت داشتن اضافه وزن، سعی کنید که قبل از باردار شدن برای کاهش دادن وزن خود اقدام کنید. همچنین متعادل نگه داشتن وزن در طول مدت بارداری حائز اهمیت است. در صورت داشتن دیابت با پزشک به صحبت بپردازید و از وی در مورد نحوه مدیریت ایمن دیابت طی دوره بارداری سوال کنید.
به این منظور می توانید به وب سایت مجموعه دکتر با من مراجعه کنید و اطلاعات بیشتری در مورد این بیماری و راهکارهای پیشگیری از آن کسب کنید.
کلام آخر
بیماری آنسفالی یا آنانسفالی از نارسایی هایی است که نادیده گرفتن مراقبت های بهداشتی لازم در دوره بارداری می تواند آن را به وجود آورد. اما خبر خوب این است افرادی که دارای یک بار سابقه جنین مبتلا به آنسفالی هستند، نباید نگران بارداری های بعدی خود باشند. زیرا احتمال این که این بیماری در بارداری های بعدی نیز به وجود آید، بسیار کم است. جای نگرانی وجود ندارد و مصرف اسید فولیک و رعایت برخی از مراقبت ها می تواند دوره بارداری خوب و نوزادی سالم را به همراه داشته باشد.
بیماری آنانسفالی یا بی مخ زایی، ضایعه ای بسیار جدی در جنین و نوزادانی است که تازه متولد شده اند. این ضایعه را می توان به عنوان کشنده ترین بیماری نقص مادرزادی مغز و اعصاب معرفی کرد که ابتدای تولد، نوزادان را از بین می برد. در حال حاضر دلیل محکمی وجود ندارد که چرا این نقص مادرزادی بروز پیدا می کند و همچنین درمانی برای این بیماری ارائه نشده است. درصد اندکی از جنین هایی که به این نقص مبتلا هستند، به دنیا می آیند، زیرا بیشتر آنها در نتیجه سقط جنین از بین می روند.
پزشکان و متخصصانی که از طریق وب سایت دکتر با من معرفی شده اند، می توانند اطلاعات بیشتری در این زمینه به افراد متقاضی و مراجعه کنندگان ارائه دهند. این مجموعه بهترین متخصص اطفال و همچنین فوق تخصص حرفه ای مغز و اعصاب را در زمینه های مختلف پزشکی معرفی کرده و همچنین جزئیاتی را در مورد آنها به افراد متقاضی ارائه داده است.